杨拴盈教授:从既往临床研究数据解析,有脑转移的非小细胞肺癌患者能否从免疫治疗中获益?丨CACP 2020
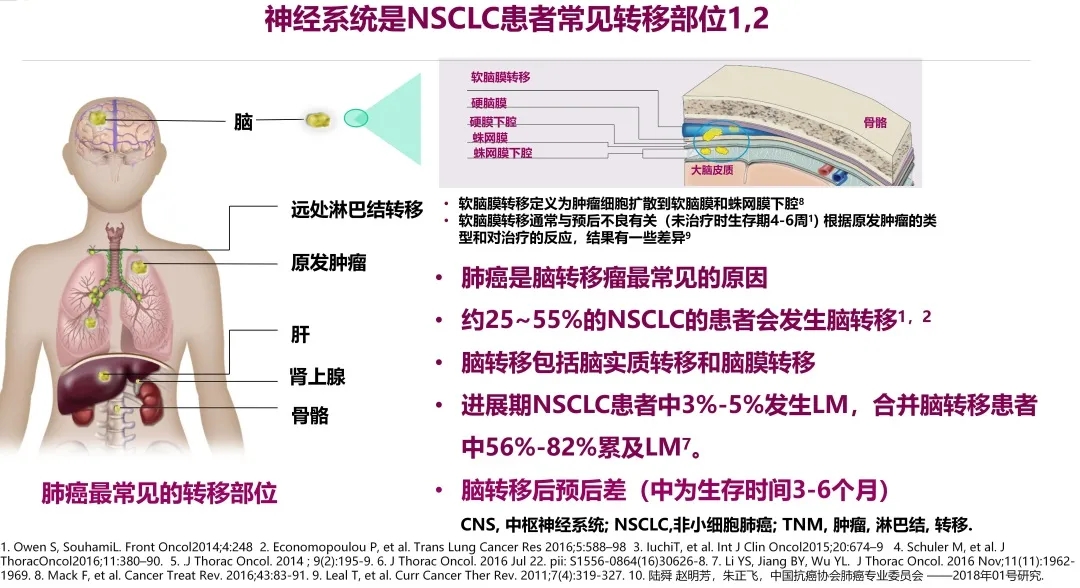
肺癌是脑转移最常见的原因,约25%-55%的非小细胞肺癌患者会发生脑转移。肺癌患者一旦发生脑转移,预后非常差。
驱动基因阴性非小细胞肺癌脑转移和阳性患者相比有其自身特点,比如:患者脑膜转移的发生几率相对较少,脑转移的数目也较少,或者是单发、异时性转移更为常见,转移瘤周围的水肿带往往较大等等。
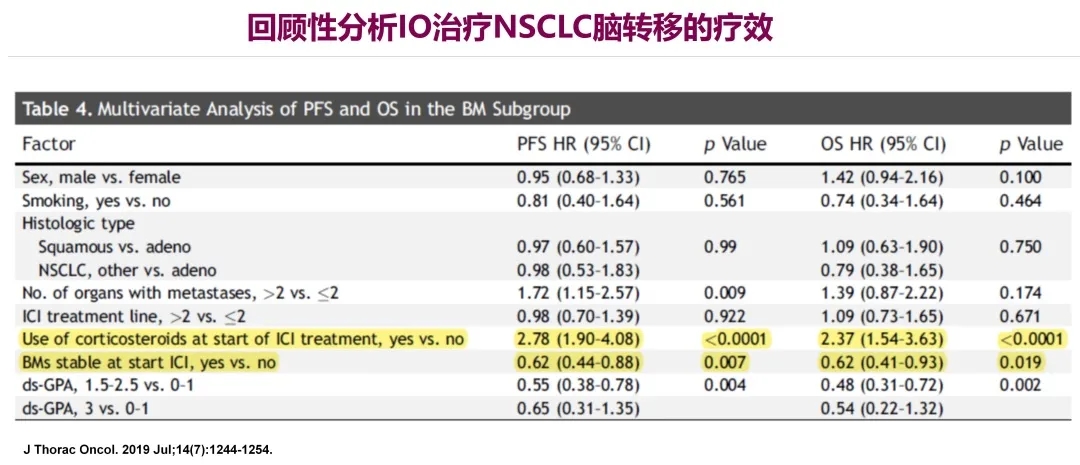
几组回顾性研究证实,有无脑转移其实并不影响免疫检查点抑制剂治疗时的PFS和OS,免疫检查点抑制剂可以使稳定的脑转移患者PFS和OS显著获益
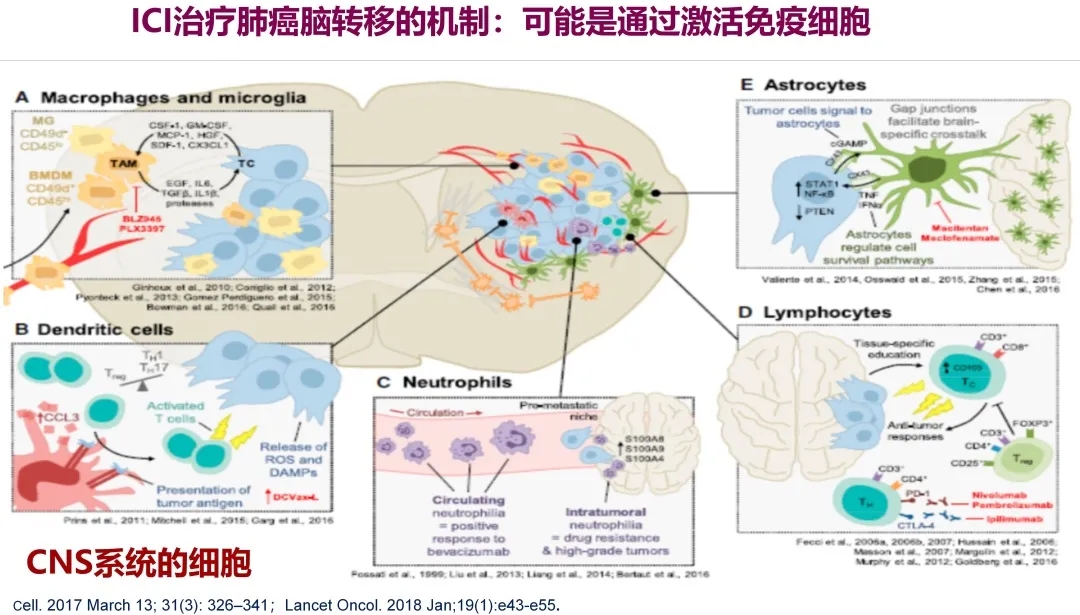
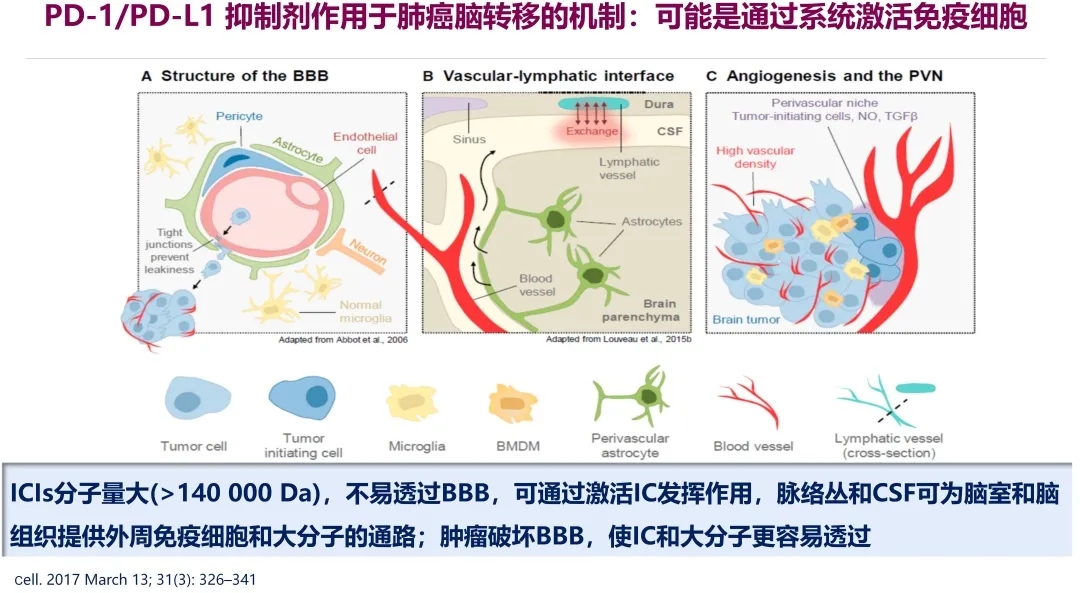
关于免疫检查点抑制剂(ICIs)在非小细胞肺癌脑转移治疗中的进展:免疫检查点抑制剂治疗肺癌脑转移主要是通过激活相关的免疫细胞,主要有巨噬细胞、小胶质细胞、树突状细胞、淋巴细胞、星形胶质细胞等等。由于免疫检查点抑制剂分子量都比较大,不容易通过血脑屏障,可通过激活免疫细胞发挥作用。
脉络丛和脑脊液(CSF)可为脑室和脑组织提供外周免疫细胞和大分子的通道。由于肿瘤细胞常常破坏血脑屏障,使免疫细胞和大分子更容易通过血脑屏障进入脑组织。
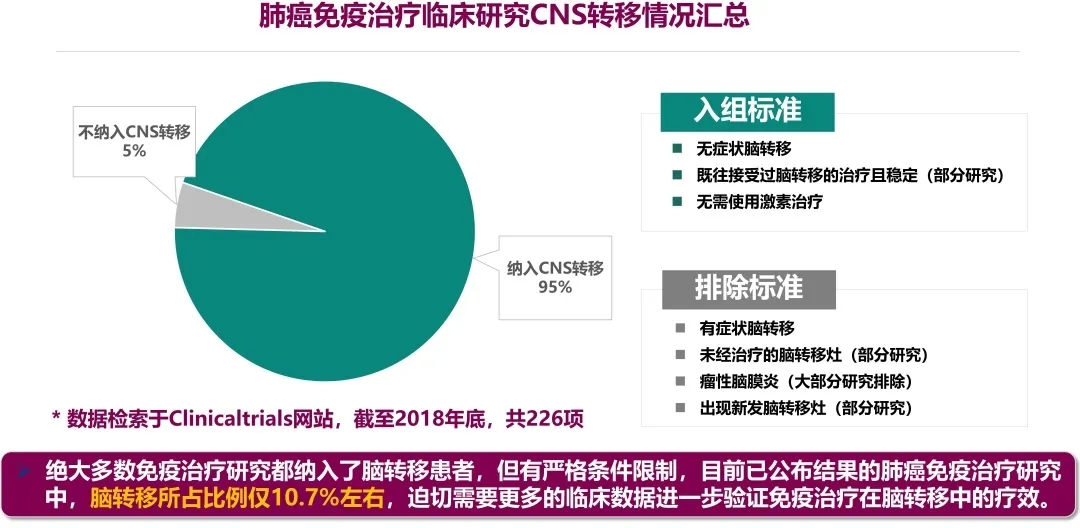
目前绝大多数免疫治疗的研究都纳入了脑转移患者,但由于限制的条件非常严格,迄今已公布结果的肺癌免疫研究中,脑转移所占比例仅10.7%左右。因此,迫切需要更多的临床数据进一步验证免疫治疗在脑转移中的疗效。
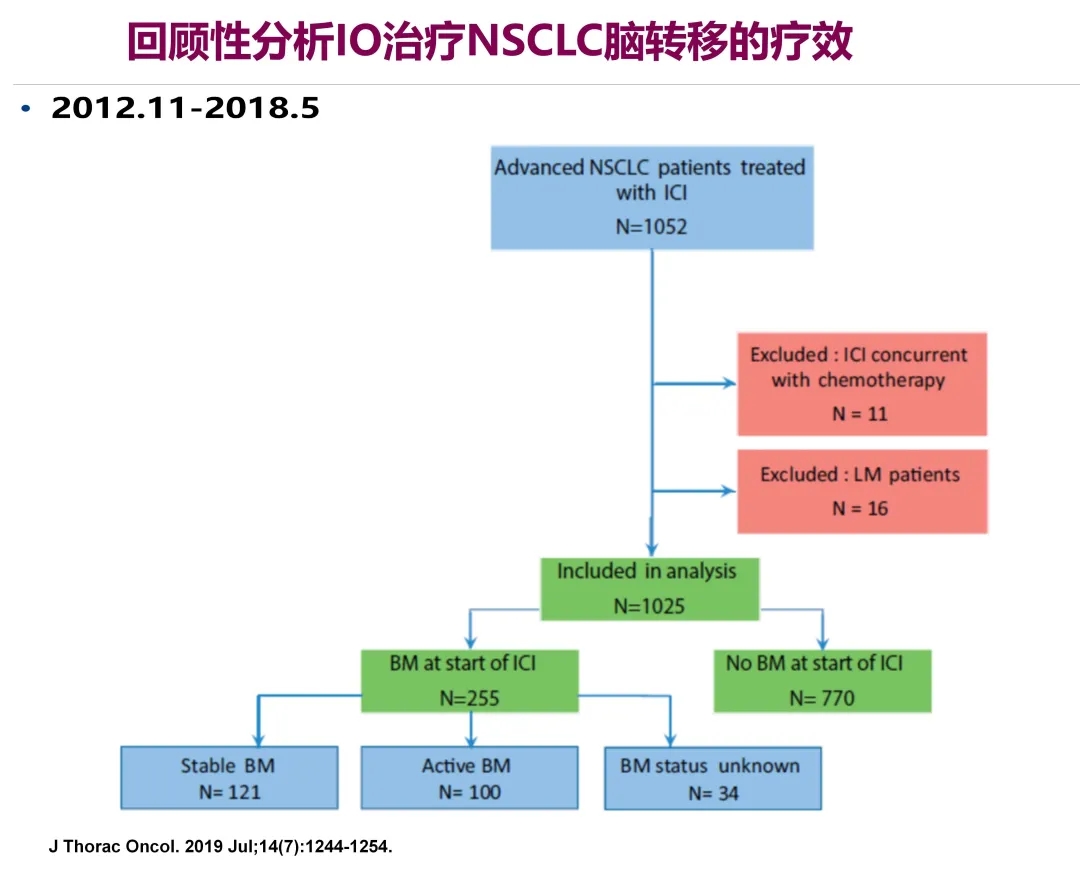
来自欧洲的多中心回顾性研究,主要是法国的5个中心、荷兰的1个中心,共纳入255例患者。回顾性分析了基线时255例伴有脑转移、770例不伴脑转移的非小细胞肺癌患者在接受免疫检查点抑制剂治疗以后的OS、PFS以及不同的疾病进展方式。结果发现,伴有或者不伴有脑转移的非小细胞肺癌患者的免疫检查点抑制剂治疗的客观有效率(ORR)基本上没有差别,大约为21%左右。
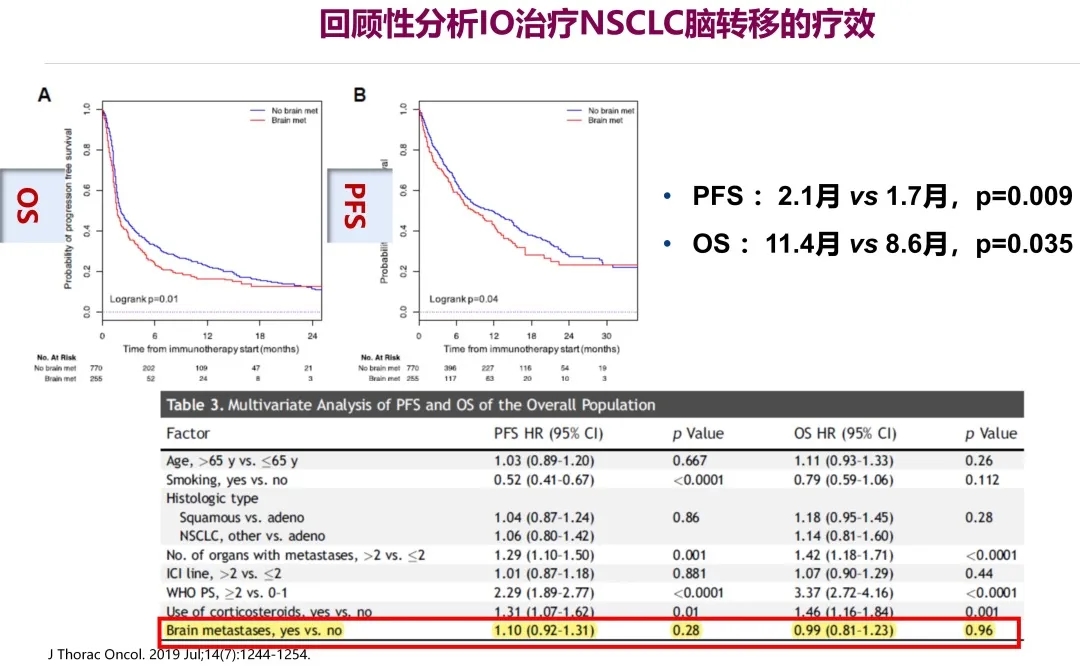
以上研究也分析了PFS和OS的情况。可以看到,PFS和OS都比较短,多因素分析发现,有无脑转移可能并不影响免疫检查点抑制剂治疗时的PFS和OS。免疫检查点抑制剂可以使稳定的脑转移患者PFS和OS显著获益。
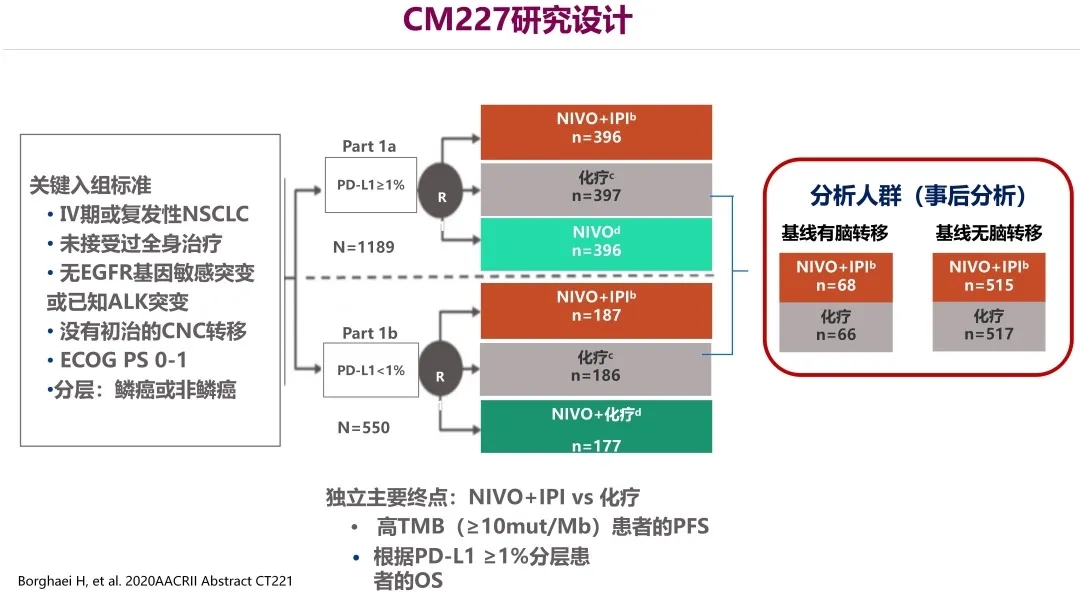
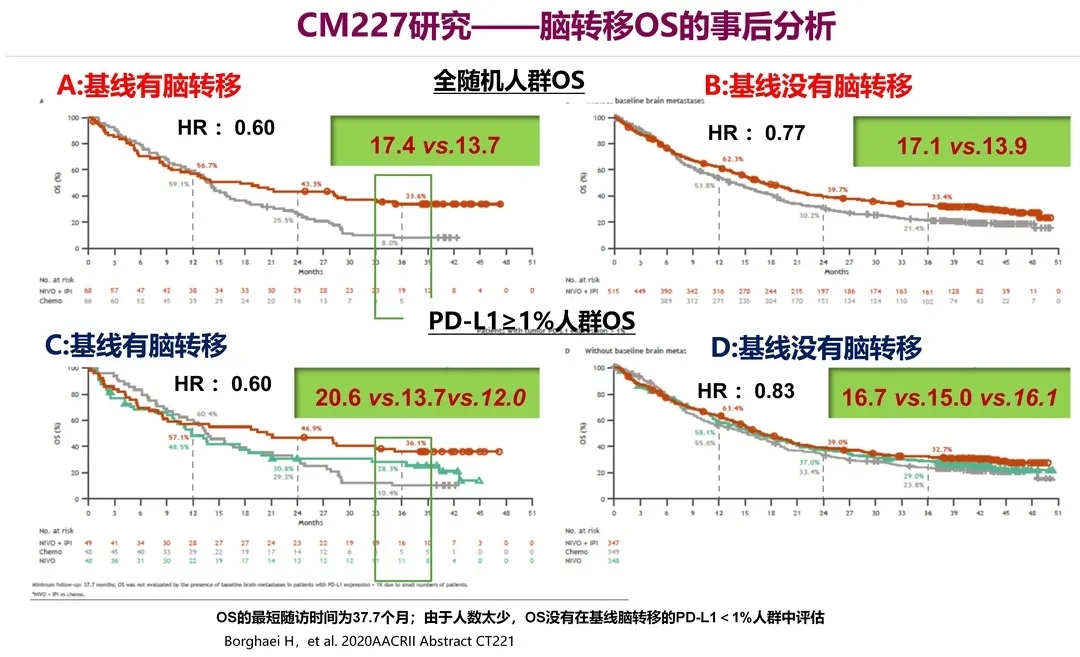
CM227研究大家都非常熟悉,这是一个很经典的研究。它分为两部分,第一部分是PD-L1表达阳性的患者,分三个队列,双免、化疗和单免队列,进行事后分析。
结果发现,在全人群中基线有脑转移的患者,两条曲线分得很开,突围效应非常明显。图中可见,在全人群组和PD-L1表达阳性组中,不管基线时有没有脑转移,他们相对应的数据都比较接近。因此,不论是全人群,还是PD-L1阳性人群,脑转移对双免的OS未见明显影响;脑转移患者双免3年OS率达33.6%,与总人群基本一致。
对于伴有脑转移的患者,纳武单抗相比多西他赛,显示出总生存率获益的趋势
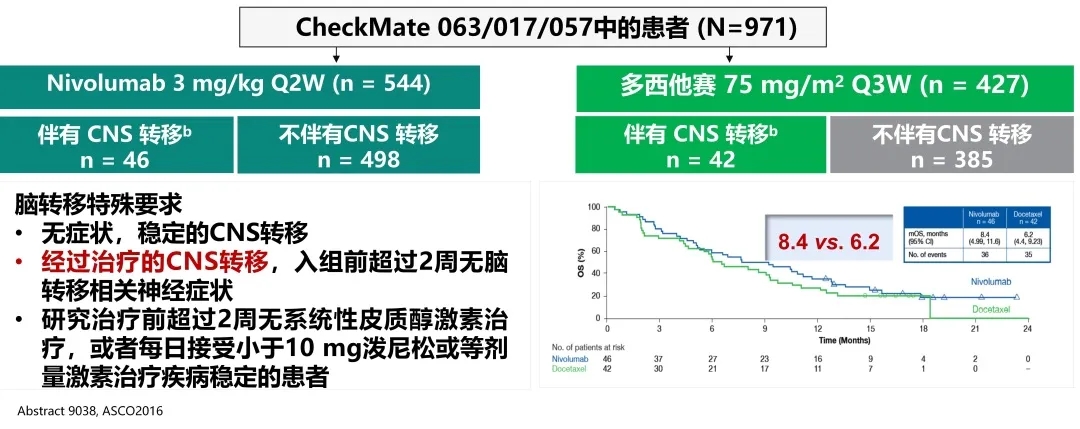
对CheckMate 017/057/063研究中纳武单抗治疗伴有脑转移的非小细胞肺癌的疗效的汇总分析,共纳入了971例患者,其中脑转移的患者86例。从曲线图中可以看到,在6-15个月时,两条曲线分得相对比较开,其他时段两条曲线基本交织在一起,OS分别为8.4个月和6.2个月,有延长的趋势,但是统计学上没有显著性差异。因此,对于伴有脑转移的患者,纳武单抗相比多西他赛,显示出总生存率获益的趋势。
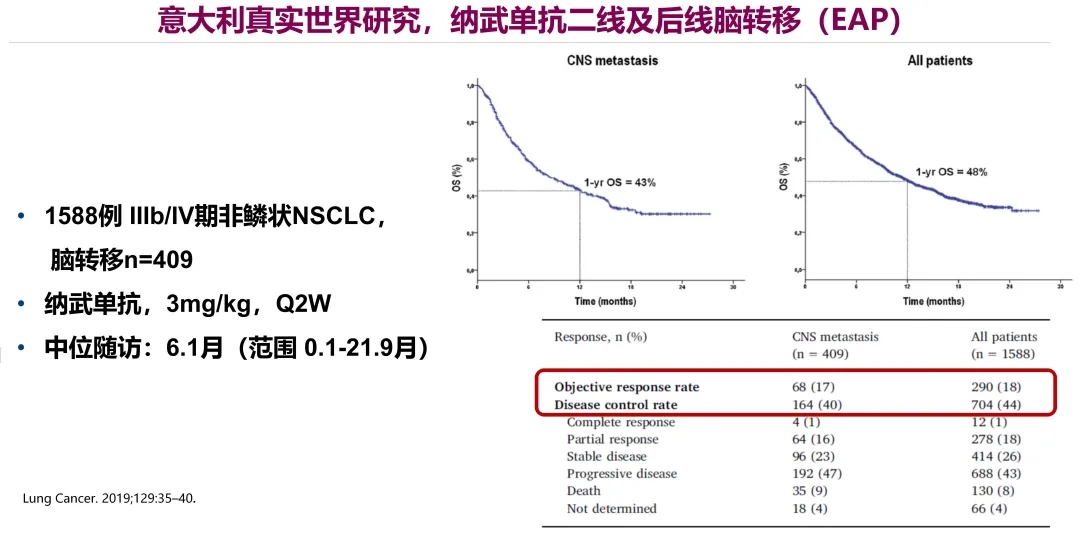
来自意大利真实世界的研究显示,纳武单抗二线或后线治疗脑转移,共纳入409例脑转移患者。通过分析可发现,脑转移患者与全部患者的ORR、DCR及1年OS率基本无差异 (17% vs 18%)和(40% vs 44%)和(43% vs 48%),且安全性可控,与CM057报道一致。因此,对于伴有或不伴有脑转移的患者,纳武单抗治疗疗效相似。
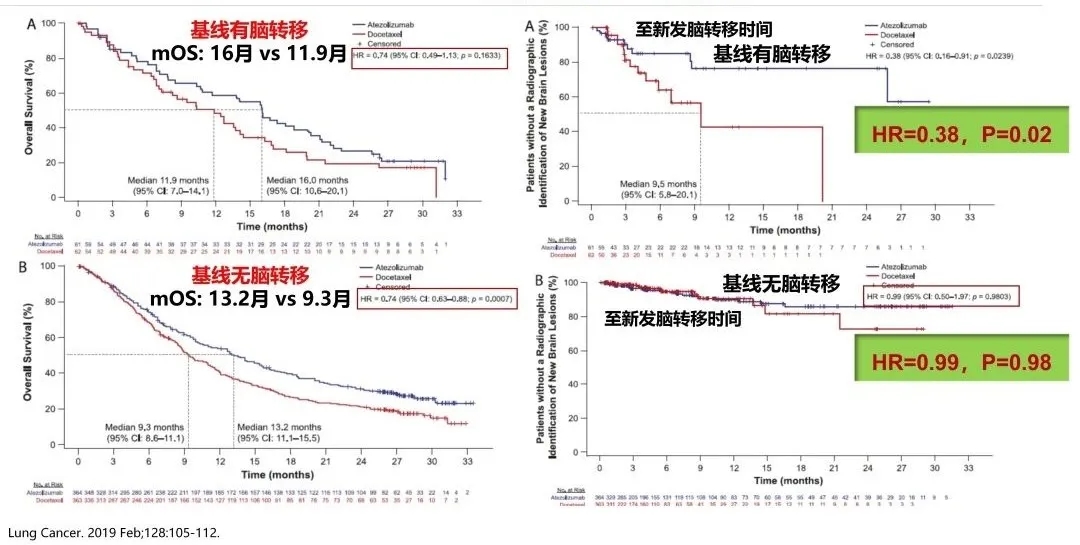
和化疗相比,对于无症状、脑转移稳定的患者,阿替利珠单抗可显著延长患者生存时间,显著降低疾病进展和死亡风险,可预防脑转移的发生,也可治疗脑转移,显著延长新发脑转移灶出现的时间
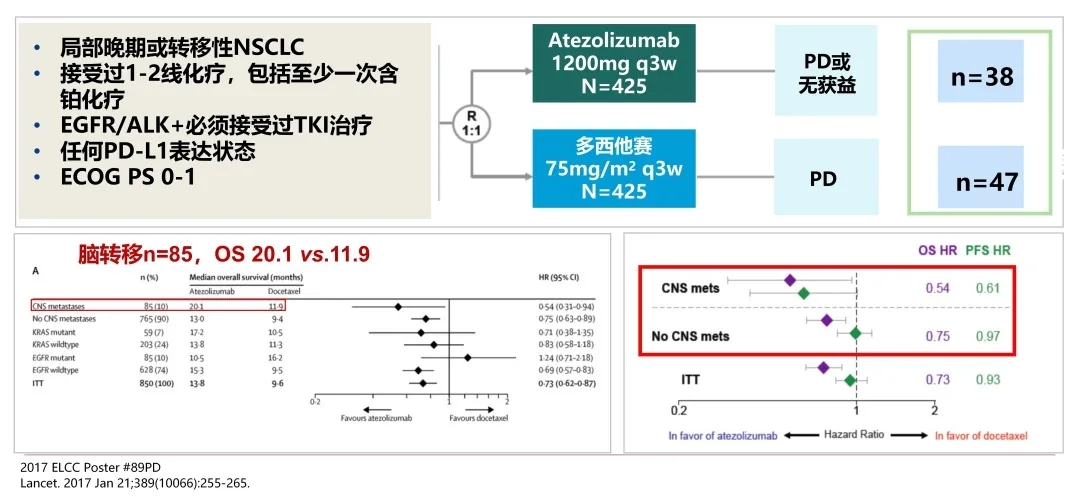
对阿替利珠单抗二线或者是后线治疗伴有脑转移的非小细胞肺癌患者进行分析,可以看到,共纳入脑转移患者85例,免疫治疗组OS是20.1个月,化疗组是11.9个月,具有显著性差异。HR的情况有一定特色,可以看到OS的HR是0.54,非常漂亮。PFS的HR是0.61,也不错。因此,对无症状、脑转移稳定的患者,阿替利珠单抗可延长显著生存,显著降低疾病进展和死亡风险。也可从曲线图中得出结论,它不仅可预防脑转移的发生,也可治疗脑转移,显著延长新发脑转移灶出现的时间。
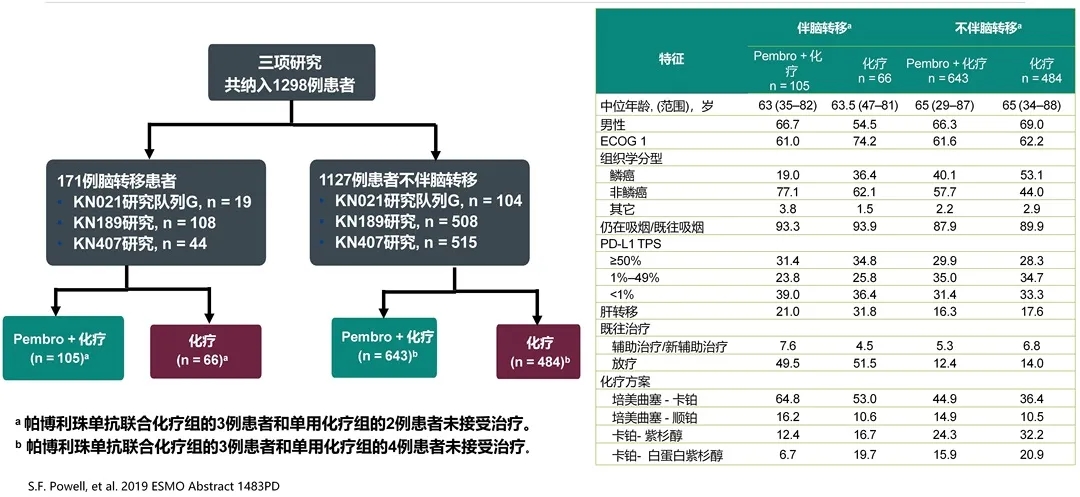
与单用化疗相比,帕博利珠单抗联合含铂化疗治疗伴和不伴脑转移的非小细胞肺癌均可改善OS和PFS;伴和不伴脑转移的患者中,帕博利珠单抗联合化疗的OS和PFS的HR都有获益
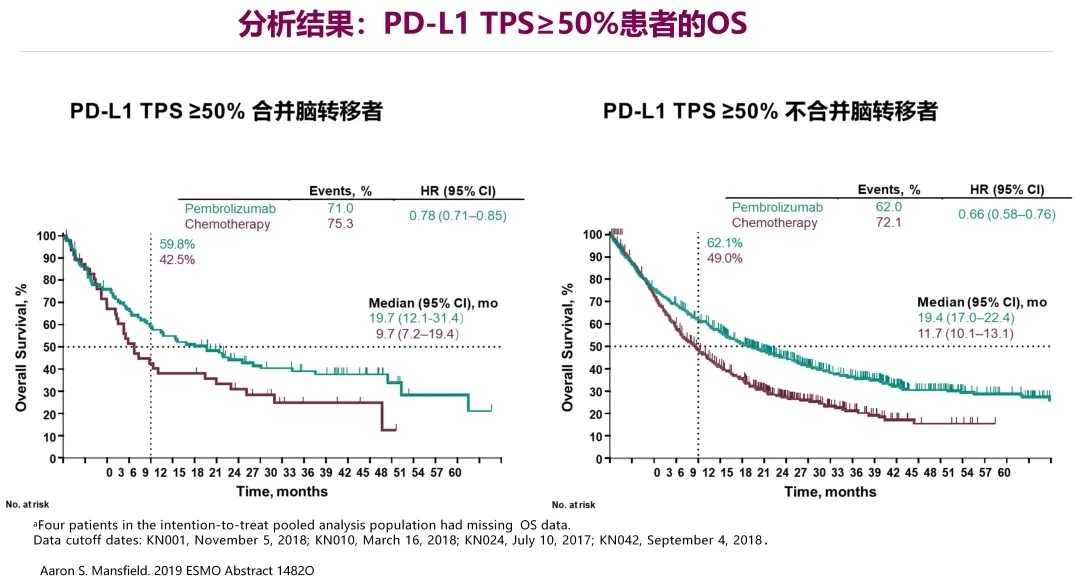
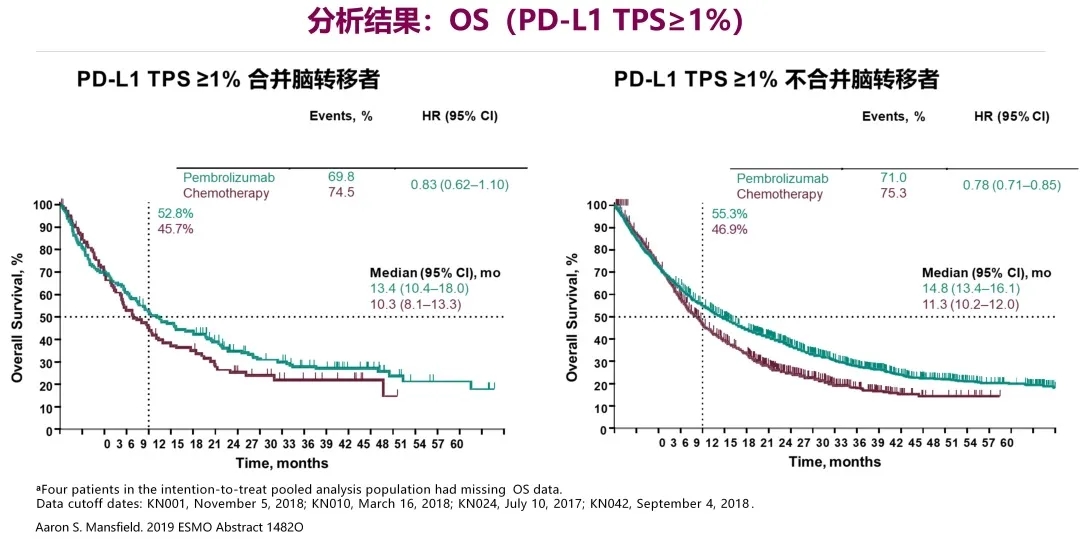
这是对KN001,010,024和042研究中293例基线伴脑转移的PD-L1阳性非小细胞肺癌接受帕博利珠单抗单药治疗的疗效汇总分析(含多线治疗)。
可以看到,在PD-L1表达≥50%合并或者不合并脑转移的患者组和PD-L1表达≥1%合并或者不合并脑转移的患者组中,两条曲线分得都很开,不论是免疫组还是化疗组,他们相对应的OS值都非常接近,当然,相对于PD-L1表达≥1%组,PD-L1≥50%组患者在免疫治疗中OS获益更多。
结论
1、无论患
者基线是否伴脑转移,帕博利珠单抗对比化疗显著延长了PD-L1阳性脑转移非小细胞肺癌患者的OS和PFS,PD-L1高表达者获益更多;
2、无论是PD-L1 TPS≥50%或PD-L1 TPS≥1%,帕博利珠单抗组较化疗组中位ORR和DOR均更好;
3、有无脑转移可能并不影响帕博利珠单抗对脑转移的疗效。
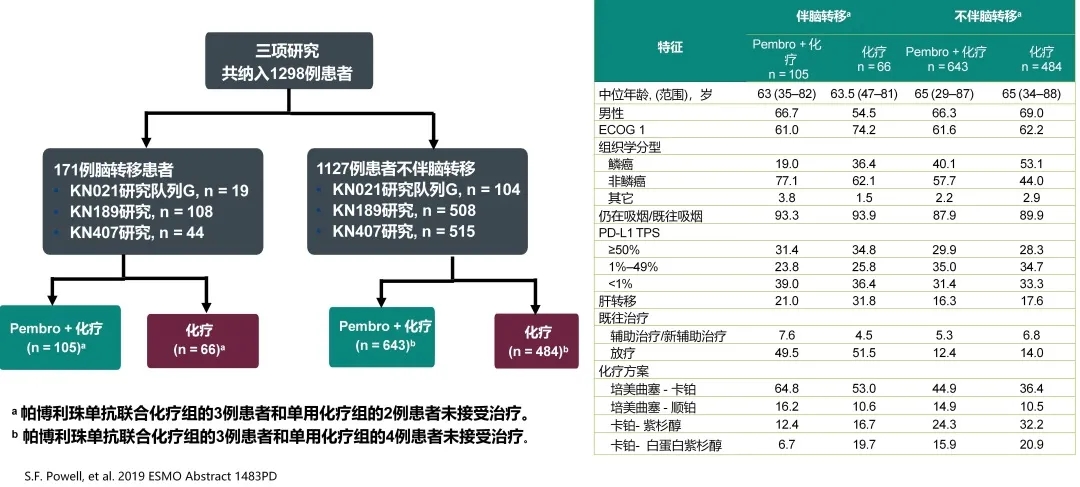
这是对KEYNOTE-021G, 189和407研究中171例基线伴脑转移的非小细胞肺癌接受帕博利珠单抗单药治疗的疗效汇总分析(一线)。
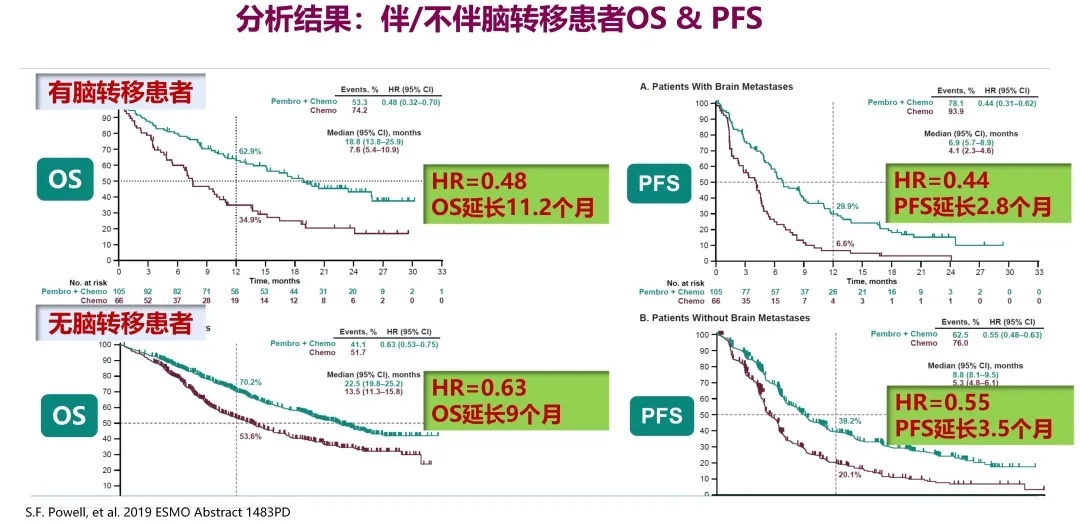
结果发现,在有脑转移的患者中,OS两条曲线分得非常开,HR是0.48,OS延长了11.2个月;PFS两条曲线也分得非常开,HR是0.44,PFS延长了2.8个月。在无脑转移患者中,OS两条曲线分得比较开,HR是0.63,OS延长了9个月;PFS两条曲线分得也比较开,HR是0.55,PFS延长3.5个月。因此,与单用化疗相比,帕博利珠单抗联合含铂化疗治疗伴和不伴脑转移的非小细胞肺癌均可显著改善OS和PFS。
在III期不可切除肺癌同步放化疗后Durvalumab巩固治疗可降低脑转移发生率
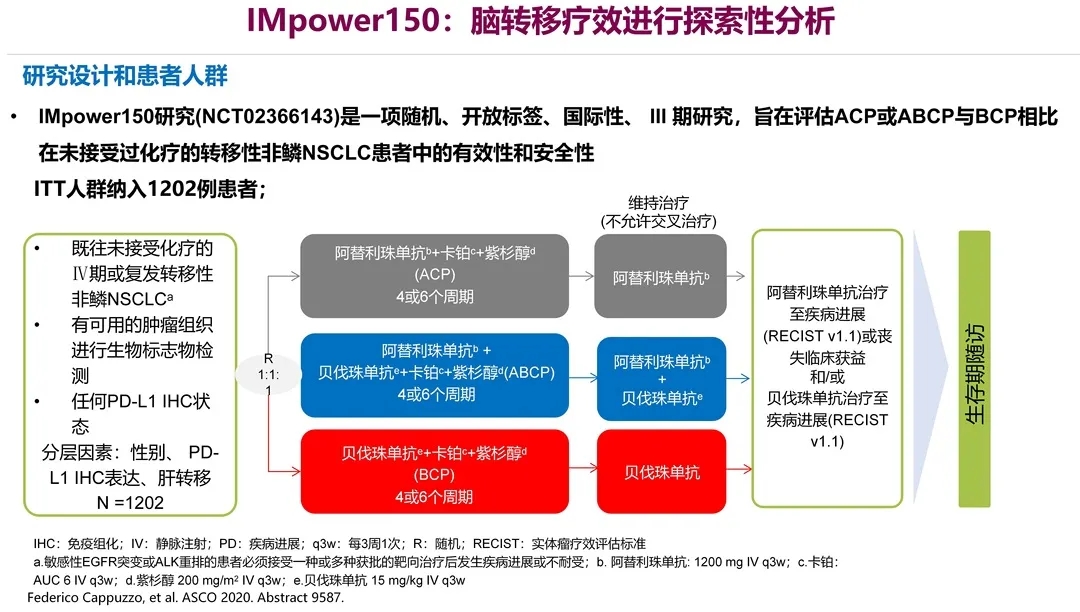
IMpower150是大家非常熟悉的一个经典研究。
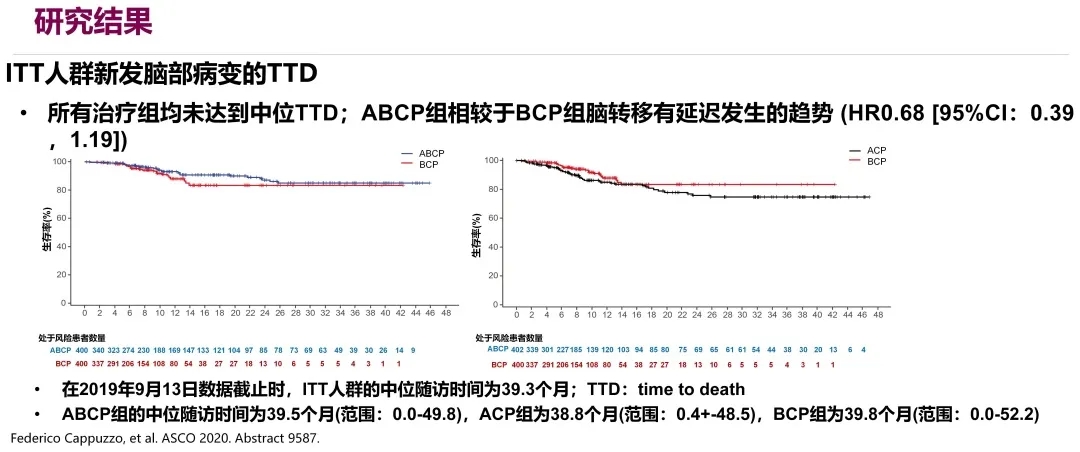
对其中脑转移患者的疗效进行分析,结果发现,所有治疗组均没有达到中位TTD,ABCP组相较于BCP组脑转移有延迟发生的趋势。它的HR是0.68,但是P值却没有统计学差异,两条曲线也没有分开。因此,在含有贝伐珠单抗治疗的ABCP组和BCP组的新发脑部病变发生率较低;ABCP组新发脑转移灶有延缓发生的趋势;在BCP的基础上联合阿替利珠单抗可能并不会降低新发脑转移灶的发生率,但可能会延缓其发生的时间。
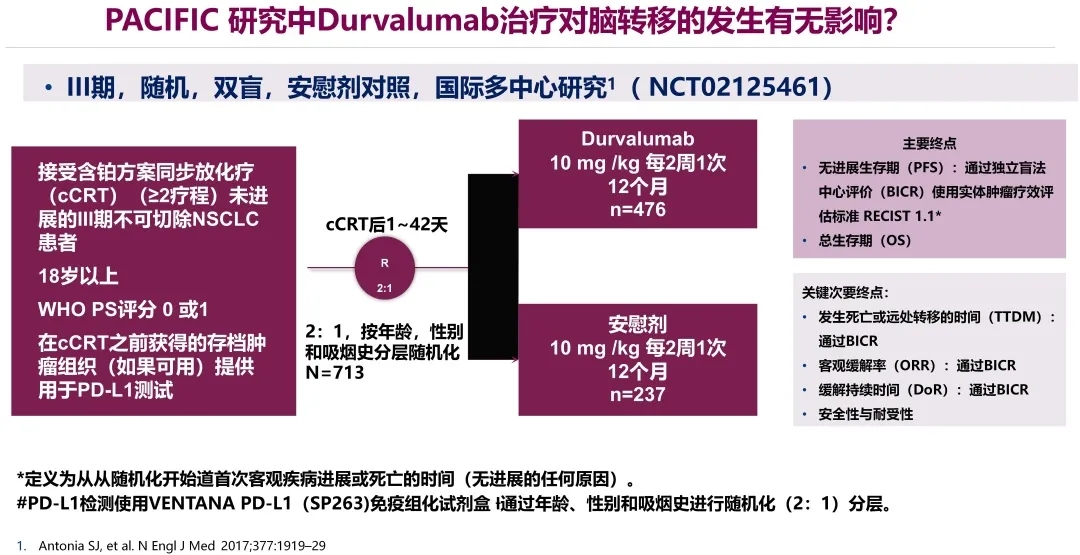
那么,PACIFIC 研究中Durvalumab治疗对脑转移的发生有无影响呢?
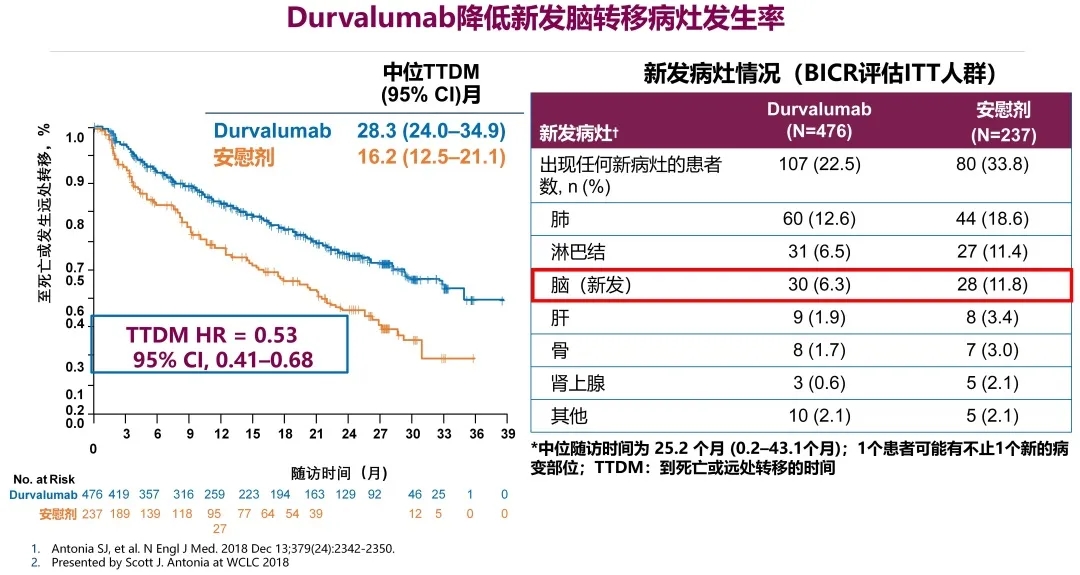
对新发病灶进行分析,可以发现,Durvalumab组中脑转移的发生率是6.3%,而安慰剂组是11.8%,TTDM分别为28.3个月和16.2个月,HR为0.53。因此,在III期不可切除非小细胞肺癌同步放化疗后Durvalumab巩固治疗可降低脑转移发生率,TTDM明显延长。
放疗后3个月内进行免疫治疗者颅内控制率更好,免疫联合放疗尤其是免疫治疗前RT或IO同步SRS,可显著提高脑转移控制率
免疫治疗联合放疗在脑转移治疗中的进展又是如何的?纳武单抗与放疗使用顺序对颅内病灶的控制率有一定的影响。可以看到,如果先用放疗再用免疫治疗,可能会好一些。但放疗后多长时间进行免疫治疗更好?研究显示,如果在放疗之后3个月进行免疫治疗,颅内的客观缓解率可达到30%,如果超过3个月再进行免疫治疗,客观缓解率只有6.7%。因此,放疗治疗以后3个月之内进行免疫治疗者,颅内的控制率会更好。
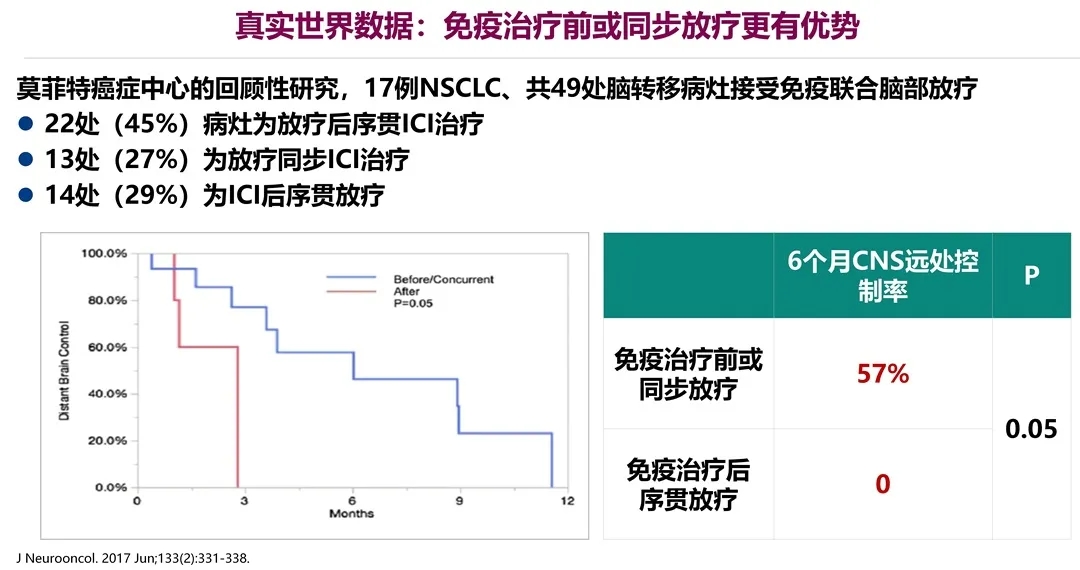
这是一项来自莫菲特癌症中心的回顾性真实世界研究。共入组了17例患者,49处脑转移病灶都接受了免疫联合脑部放疗。可以从曲线图看,同步组和先放疗组的疗效明显占优势。免疫治疗前或者是同步放疗,6个月的中枢神经系统转移灶控制率达到57%,而先免疫后放疗(序贯),6个月的中枢神经系统转移灶控制率是0,差异非常显著。
所以,免疫联合放疗,尤其是免疫治疗前RT或IO同步SRS,可显著提高脑转移控制率。
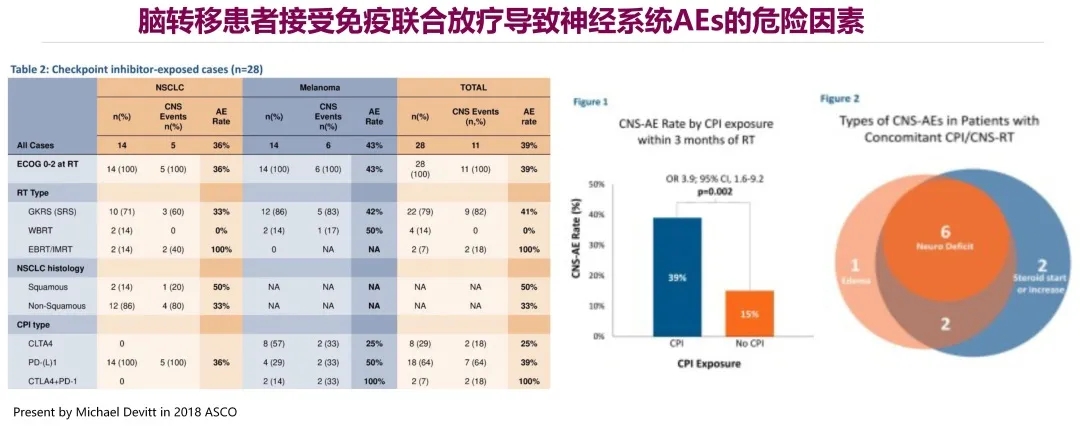
接受免疫治疗是非小细胞肺癌脑转移患者OS延长的预测因子,但同时也要充分评估脑转移患者接受免疫联合放疗导致神经系统AEs的危险因素
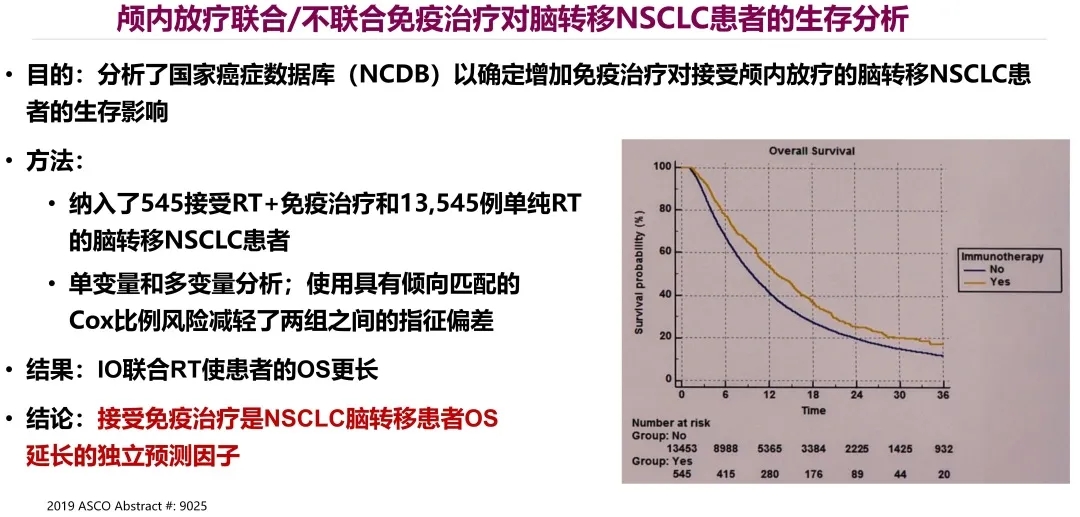
颅内病灶联合或者不联合免疫治疗,对脑转移非小细胞肺癌患者的生存有无影响? 这个研究纳入了545例接受了放疗和免疫治疗的患者,同时也纳入13000多例单纯放疗的脑转移非小细胞肺癌患者。经过分析可以看到,两条曲线分得很开,黄色的代表联合治疗组。结果显示,免疫联合放疗可以使患者的OS获益更多,这就提示,接受免疫治疗是非小细胞肺癌脑转移患者OS延长的预测因子。
同时我们也要注意,脑转移患者接受免疫治疗和放疗,必然会引起神经系统的一些毒副反应。主要的危险因素有:胸部放疗3个月之内就给予免疫治疗,可能会增加神经系统毒副反应发生的风险;神经系统功能低下并需要激素处理;接受免疫治疗的患者,其发生中枢神经系统不良反应的风险可能和放疗的类型,以及不同免疫治疗药物可能有一定关系。
目前免疫联合放疗所面临的主要问题:
1、联合的模式:同步,序贯,或者放疗作为新辅助治疗;
2、放疗的模式:常规分割还是超分割;
3、如何降低放疗所致的对循环和肿瘤浸润淋巴细胞的毒性;
4、需要合适的biomarker来预测患者适合标准治疗还是免疫联合放疗。
小结
1、和驱动基因阳性非小细胞肺癌相比,驱动基因阴性非小细胞肺癌脑转移患者总体预后差;
2、IO治疗脑转移有效;
3、基线时伴或不伴脑转移对ICI治疗的获益目前没有见到明显影响;
4、IO,IO联合IO,IO联合化疗,IO联合放疗可提高脑转移病灶的控制率和患者的生存获益;
5、目前仍存在许多挑战,如何预警相关神经系统AEs、RT联合IO的模式,放疗的模式,标志物,其他更有效的治疗策略,以及更好的临床研究。
专家介绍
杨拴盈
一级主任医师,教授,博士生及博士后导师。西安交通大学第二附属医院呼吸与危重症医学科主任。教育部新世纪优秀人才。中华医学会呼吸分会委员;中华医学会呼吸分会肺癌学组委员;;中国呼吸医师协会肺癌工作委员会委员;国际肺癌研究会会员;《中华结核和呼吸杂志》、《中华肺部疾病杂志》、《中国肺癌杂志》、《国际呼吸杂志》《现代肿瘤医学》、《中国呼吸与危重症杂志》、《西安交通大学学报(医学版)》常务编委或编委。主持国家自然科学基金4项,发表论文182篇,SCI 53篇,获省科技进步二等奖2项,主编专著1部,参与制定肺癌诊疗相关指南、共识13部。